סוכרת
שם האבחנה בעברית: סוכרת
שם האבחנה באנגלית : Diabetes Mellitus
בשנים האחרונות הסוכרת הפכה לבעיה של ממש, לא רק בקרב במטופלים שלנו, אלא לצערנו גם אצלנו במשפחות או אפילו, במהלך שיעור סוכרת בקורס חובשים, מתגלה חניך עם המחלה או ערכים לא תקינים שלא ידע על המצב אפילו.
על כן דבר הרפואה לפניכם עוסק בנושא, גם כדי לשפר את האנמנזה והגישה שלכם לחולים, וגם עבורכם בחיי היומיום.
מהי סוכרת?
סוכרת היא מחלה מטבולית המתאפיינת בריכוז גבוה של סוכר (גלוקוז) בדם. בלטינית, שם המחלה הוא Diabetes mellitus ומשמעותו: "שתן מתוק".
מקור השם: כאשר רמת הסוכר בדם עולה מעל סף מסוים (180 מיליגרם לדציליטר), היא גוברת על כושר הספיגה שלו בכליות, וכתוצאה מכך מופרש עודף הסוכר לשתן – מצב שנקרא גליקוזוריה.
הבעיה המרכזית בסוכרת היא חוסר יחסי או מוחלט של ההורמון אינסולין.
האינסולין מיוצר בבלוטת הלבלב ומופרש ממנה לדם בתגובה לעלייה ברמת הסוכר (למשל אחרי ארוחות). האינסולין מאפשר חדירה של הסוכר מהדם אל תאי הגוף השונים, שם נדרש הסוכר כדי להפיק אנרגיה הדרושה לתפקודם התקין.
אצל חולי סוכרת קיים חוסר באינסולין או פגם בפעילותו או תנגודת גבוהה של הרקמות אליו. אם סובלים מחוסר באינסולין או מאינסולין לא תקין, לא עומד לרשות הגוף האמצעי להחדרת הסוכר לתאים. כתוצאה מכך מצטבר הגלוקוז בדם, מצב שנקרא היפרגליקמיה.
במצב שנקרא "תנגודת לאינסולין" התמונה שונה: כמות האינסולין שמופרש מתאי הלבלב יכולה להיות תקינה ואף מוגברת, והאינסולין עשוי להיות תקין לחלוטין, אך פעילותו באיברי המטרה (כמו שריר או כבד) לקויה. תנגודת לאינסולין מתחילה לרוב כעשור לפני אבחון הסוכרת. הרמות התקינות של הסוכר באותן 10 שנים נובעות מהפרשה מוגברת של אינסולין.
מהם סוגי הסוכרת?
ישנם ארבעה סוגים עיקריים של סוכרת: סוכרת מסוג 1, סוכרת מסוג 2, סוכרת הריונית וסוכרת מסיבות אחרות כמו פגם תורשתי בייצור האינסולין (MODY), סוכרת בעקבות נטילת סטרואידים וסוכרת בעקבות השתלת איבר.
מהם התסמינים למחלת הסוכרת?
הסוכרת מתגלה בדרך כלל בבדיקות דם אקראיות, ואין לה שום תסמינים קליניים. כשרמות הסוכר בדם מאוד גבוהות (יותר מ־250 מיליגרם לדציליטר) יכולים להופיע סימנים שאופייניים למחלה:
• השתנה מרובה. כאשר רמת הסוכר בדם עולה, סופח הדם יותר נוזלים, וכתוצאה מכך גדלה כמות הנוזלים שמפריש הגוף באמצעות השתן.
• צמא רב ויובש בפה. התחושות האלה נובעות מאובדן הנוזלים שהוא תוצאה של ההשתנה המרובה.
• חולשה, עייפות ורעב. הסיבה לתחושות האלה היא הפגיעה ביכולתו של הגוף להשתמש בסוכר ליצירת אנרגיה.
• ירידה במשקל. לעיתים יש ירידה במשקל למרות צריכה מספקת של מזון. הסיבה לירידה במשקל היא שהגוף מנצל את שכבות השומן שלו במקום את הסוכרים שאותם אין הוא יכול לנצל.
• הפרעות תחושה בגפיים כמו עקצוצים, תחושת שריפה, תחושה של חום או של קור ואף אובדן תחושה. הפרעות התחושה האלה נובעות מהנזקים שגורמות רמות הסוכר הגבוהות למערכת העצבים. השם הרפואי של התסמינים האלה הוא נוירופתיה סוכרתית.
מהם גורמי הסיכון לסוכרת?
כאשר אנו יודעים מה הם גורמי הסיכון, קל לנו לבצע אנמנזה טובה ומדוייקת.
גורמי הסיכון לסוכרת סוג 1:
• תורשה: קרובי משפחה מדרגה ראשונה שחולים בסוכרת סוג 1.
• גורמים סביבתיים: המוכרים ביותר הם מחלות הנגרמות מחשיפה לנגיפים מסוימים כמו רוטה, שגורמים לשלשולים, נגיפי חזרת ונגיפי אדמת.
• מחלות אוטואימוניות שתוקפות את הלבלב וכן מחלות אוטואימוניות אחרות כמו מחלת גרייבס (הגורמת לפעילות יתר של בלוטת התריס), מחלת אדיסון (חוסר בהורמונים של יותרת הכליה) ואנמיה ממארת.
• גורמים תזונתיים: מחסור בוויטמין D.
• מיקום גיאוגרפי: במדינות מסוימות השכיחות של סוכרת סוג 1 מאוד גבוהה, למשל במדינות סקנדינביה.
גורמי סיכון לסוכרת סוג 2:
• גיל.
• עודף משקל.
• חוסר פעילות גופנית.
• תורשה: הימצאות בני משפחה שסובלים מסוכרת סוג 2.
• מוצא: שיעורי הסוכרת סוג 2 גבוהים יותר באנשים ממוצאים מסוימים, למשל באנשים ממוצא אפריקאי ובאנשים ממוצא אסיאתי.
• סוכרת בהריון מגדילה את הסיכון של האישה ללקות לאחר הלידה בסוכרת סוג 2 וכן היא מגדילה את הסיכון של ילדיה לסבול עם התבגרותם מהשמנה ומסוכרת סוג 2.
• שחלות פוליציסטיות.
• לחץ דם גבוה.
• יש לציין כי קיים קשר הדוק בין היפרליפידמיה (רמות גבוהות של שומני הדם: טריגליצרידים וכולסטרול) לבין סוכרת: חולי סוכרת סובלים לרוב גם מהיפרליפידמיה, אולם המומחים חלוקים ביניהם אם סוכרת היא תוצאה של היפרליפידמיה או שהיא גורמת להיפרליפידמיה.
מה המצב בארץ?
סוכרת היא אחת המחלות הנפוצות ביותר בעולם, ושיעור החולים בה גדל בהתמדה. מעריכים שבין 8% ל־9% מתושבי ישראל חולים בסוכרת וכי אצל כ־20% מחולי הסוכרת המחלה לא אובחנה, והם אינם מודעים לקיומה.
כמה זמן זה נמשך?
סוכרת מסוג 1 היא בלתי הפיכה, ואילו סוכרת מסוג 2 היא לרוב בלתי הפיכה. משמעות הדבר: חולי סוכרת צריכים בדרך כלל לקחת טיפול תרופתי במשך כל חייהם כדי למנוע מהמחלה לפגוע בגופם. אולם מצבים של טרום־סוכרת מסוג 2 (רמת גלוקוז בדם לאחר צום שנעה בין 100 ל־125 מיליגרם לדציליטר) הם הפיכים באמצעות שינוי של אורח החיים.
איך מאבחנים?
האבחנה נעשית באמצעות בדיקת דם. ישנם כמה מדדים שעל פיהם ניתן לקבוע שהנבדק חולה בסוכרת:
• רמת הגלוקוז בדם לאחר צום היא 126 מיליגרם לדציליטר או יותר בשתי בדיקות נפרדות. (המדד התקין הוא 70-100 בצום)
• רמת הגלוקוז בדם היא 200 מיליגרם לדציליטר או יותר שעתיים לאחר העמסה של 75 גרם גלוקוז דרך הפה.
• רמת גלוקוז של 200 מיליגרם לדציליטר או יותר בבדיקה אקראית. אך גם במקרה הזה דרושה בדיקה חוזרת – במיוחד אם הבדיקה הראשונה נעשתה במצב של דחק (סטרס) – למשל באשפוז.
איך מטפלים?
מילת המפתח בטיפול בסוכרת היא מניעה: אם מאמצים אורח חיים בריא (התנזרות מעישון, הקפדה על משקל גוף תקין ועל תזונה בריאה, עיסוק קבוע בפעילות גופנית) ניתן למנוע תחלואה בסוכרת או לפחות לדחות אותה בשנים רבות. חשיבות קריטית יש למניעת הפיכתו של המצב המכונה "טרום סוכרת" לסוכרת באמצעות שינוי של אורח החיים. זהו למעשה חלון ההזדמנויות האחרון למנוע סוכרת רגע לפני שהיא פורצת. לאחר שהמחלה פורצת, כמעט אי־אפשר להחזיר את הגלגל לאחור.
מילת המפתח בטיפול בסוכרת לאחר פריצתה היא איזון.
הכלל הראשון לטיפול בחולי סוכרת – ובמיוחד בחולי סוכרת מסוג 2 – הוא שינוי בהרגלי תזונה, פעילות גופנית מתאימה והורדת משקל – אם יש צורך בכך. מחקרים שונים חוזרים ומראים שאפילו הפחתה צנועה במשקל בשילוב עם פעילות גופנית מתונה מביאה לתוצאות דרמטיות באיזון הסוכרת.
נוסף על שינוי אורח החיים נזקקים לעיתים חולי סוכרת גם לטיפול בתרופות.
אין הבדל של ממש בין התזונה המומלצת לחולי סוכרת לבין התזונה שמומלצת לאנשים בריאים. לאלה ולאלה מומלץ לצרוך אוכל מגוון מכל קבוצות המזון ובכמויות שנדרשות לשמירה על משקל תקין. עם זאת, חולי הסוכרת צריכים להקפיד מאוד על כמות הפחמימות ועל סוג הפחמימות שהם צורכים. עליהם להימנע מסוכרים זמינים בעלי אינדקס גליקמי גבוה (שגורמים לעלייה תלולה ברמות הסוכר בדם) כמו ממתקים, לחם לבן, שתייה מתוקה וכדומה) ולצרוך פחמימות מורכבות בעלות אינדקס גליקמי נמוך (לחם מחיטה מלאה, גריסים, בטטות, רוב סוגי הקטניות, שיבולת שועל וכדומה).
נוסף על כך חשוב מאוד שהם יחלקו את מזונם על פני שש ארוחות ביום: שלוש עיקריות ושלוש ארוחות ביניים. החלוקה הזאת חיונית כדי למנוע תנודות גדולות ברמת הסוכר בדם. מהדברים האלה עולה שמומלץ לחולי סוכרת שלא לדלג על ארוחות.
בחולי סוכרת מסוג 1 מתבסס הטיפול על מתן אינסולין. קיימים כמה סוגי אינסולין, והם מסוּוגים לפי משך הפעולה שלהם.
חולי סוכרת חייבים להקפיד על המינונים ועל המועדים של נטילת התרופות ושל הזרקת האינסולין – בהתאם לארוחות ולפעילות הגופנית שלהם ועל פי המלצות הצוות המטפל.
עלולים להיות סיבוכים?
מחלת סוכרת שאינה מטופלת גורמת לסיבוכים רבים הנובעים מהרס של כלי הדם בגלל הצטברות הגלוקוז בהם. עם זאת, מי שמקפיד על איזון הסוכרת אינו צפוי לסבול מהסיבוכים שמפורטים כאן:
• טרשת עורקים. זו עלולה לגרום למחלות לב, לאירוע מוחי, לנמק בכפות הידיים והרגליים.
• רטינופתיה (פגיעה בכלי הדם ברשתית). סוכרת היא הגורם מספר אחת לעיוורון בעולם המערבי. רמות הסוכר הגבוהות הורסות את הרשתית ומעוותות את המבנה של כלי הדם בה. הקפדה על בדיקה אצל רופא עיניים פעם בשנה יכולה לשמור על העין ולמנוע עיוורון, מאחר שקיימים טיפולים לשימור הרשתית – אם מאבחנים בזמן את הפגיעה בכלי הדם שבה.
• אי־ספיקת כליות. סוכרת היא הגורם מספר אחת לאי־ספיקה סופנית של הכליות. מצב של אי־ספיקה סופני מחייב שימוש בדיאליזה או לעבור השתלת כליה.
• פגיעה בעצבים. סוכרת עלולה לגרום נזק למערכת העצבים ההיקפית. הנזק הזה יכול לבוא לידי ביטוי בכאבים ברגליים ובידיים, בשיתוק ובשינויים בתחושה בגפיים.
• פצעים ברגליים. חולי סוכרת רבים סובלים מפצעים ברגליים, ובמיוחד בכפות הרגליים. אלה עלולים להזדהם עד כדי כך שלא יהיה מנוס מכריתה של רגל או אף של שתי הרגליים. סוכרת היא הסיבה מספר אחת לכריתת רגליים בעולם המערבי. אחד הגורמים שמגדילים את הסיכון לכריתה הוא הפגיעה בעצבי התחושה ברגליהם של חולי סוכרת רבים. במקרה של אובדן תחושה בכף הרגל אין החולה חש בפצעים ואינו ממהר לטפל בהם. מאחר שהסוכרת פוגעת גם בכלי הדם בגפיים, זורם פחות דם לפצעים ברגליים – מה שפוגע ביכולת ההחלמה שלהם.
מהם סימני האזהרה שמחייבים טיפול מיידי?
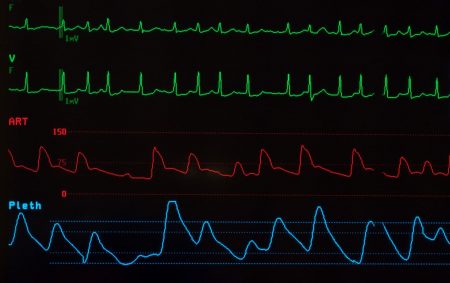
בעקבות הטיפול התרופתי עלולה להיגרם היפוגליקמיה – ירידה של רמת הסוכר לערך נמוך מדי. הסימנים לכך הם דופק מהיר, חולשה, רעד ואף ערפול ואובדן הכרה. הטיפול המיידי הוא צריכה מהירה של גלוקוז באוכל או במשקה ובמקרה קיצוני – בבית החולים – הזרקת גלוקגון.
מצב של היפוגליקמיה דורש טיפול מהיר, וקריאה לצוות נט"ן.
עליכם כחובשים לחפש משאבת אינסולין בחולים אלו ולנתק אותה, כדי למנוע ידירה נוספת של גלוקוז בדם.
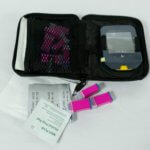
משאבת האינסולין:
משאבות אינסולין דומות בצורתן למכשיר טלפון נייד או לביפר, וכוללות מתקן להכנסת אינסולין, מחשב שמאפשר הזרמה של האינסולין על פי פקודות שתכנת המטופל מראש, ומכשיר השואב את האינסולין ומזרים אותו לגוף. האינסולין מוחדר באמצעות צינורית ומחט דקה אל מתחת לעור ושם נספג.
משאבות אינסולין ראשונות פותחו עוד בשנות השישים של המאה ה-20, אולם בעשור האחרון עברו שכלולים טכנולוגיים והפכו קלות לשימוש, וחוללו מהפכה בטיפול בסוכרתיים הזקוקים להזרקות חוזרות של אינסולין – בעיקר אנשים עם סוכרת סוג 1, בהקפדה על איזון רמות הסוכר בדם.
איך פועלת משאבת אינסולין?
ערכת משאבת האינסולין מכילה את המשאבה הקבועה וציוד מתכלה, לרבות סט עירוי למשאבה, מיכל אינסולין עם מחט, מחטים וצינוריות להתקנת המכשיר, סוללות נטענות או מתכלות – בהתאם למכשיר, מטען לסוללות להחלפה בהתאם להוראות היצרן, ציוד לחיטוי, קיבוע וחבישה ונרתיק לנשיאת המכשיר על הגוף.
האינסולין מוחדר לגוף באמצעות צינורית דקיקה ומחט דקה הקרויה 'פרפרית' המוחדרת כ-9 מ"מ מתחת לעור, לרוב באזור הבטן ולעתים ברגל. האינסולין נספג מתחת לעור לזרם הדם. הצינורית והמחט דורשות החלפה כל שלושה ימים, וכך גם יש להחליף בכל שלושה ימים את המקום בו המחט חודרת לגוף באזור הבטן – כדי למנוע היווצרות זיהום מקומי במקום החדרת האינסולין.